
aneb kapitola o tom, jak to přesně bude s regulačními poplatky a doplatky na léky
a také o tom, jak vás ochrání roční limit
Parlament České republiky schválil takzvaný batoh stabilizačních opatření, který má přispět k ozdravení veřejných financí. Batoh obsahuje i zdravotnickou část, kde jsou, kromě několika dalších méně viditelných změn, zakotveny i dvě podstatné novinky, které se od 1. ledna 2008 přímo dotknou všech občanů, čerpajících zdravotní služby na náklady veřejného zdravotního pojištění. První novinkou je zavedení regulačních poplatků (dále jen poplatky) a druhou pak zavedení ročního ochranného limitu těchto poplatků, do kterého budou navíc započítávány i doplatky na léky. Vedle toho batoh mění i způsob stanovování cen a úhrad léků.
Nové zákonné změny jsou nastaveny tak, aby na jedné straně zvýšily motivaci lidí k racionální spotřebě zdravotní péče a na straně druhé nahradily s tím spojené výdaje například rodinám s dětmi nebo nejvíce nemocným lidem. Takže pokud je zaveden poplatek za výdej léku na recept, je to vynahrazeno změnou tvorby cen, která umožňuje snížit ceny a úhrady u drahých léků. Nebo – jestliže jsou zavedeny poplatky i pro rodiče velmi malých dětí, je to vyrovnáno výraznými úlevami na daních.
Co je to batoh a jakou přináší slevu? Jedná se zákon č. 261/2007 Sb., o stabilizaci veřejných rozpočtů, kterým se v případě zdravotnictví mění především zákon č. 48/1997 Sb., o veřejném zdravotním pojištění, a některé další zákony. Batoh také zásadně mění daně.
Dosavadní výše daňového zvýhodnění (fakticky jde o slevu na dani) na vyživované dítě žijící s poplatníkem daně z příjmů ve společné domácnosti činí 6000 korun ročně.V rámci prorodinné politiky bylo právě prostřednictvím batohu toto zvýhodnění zvýšeno od 1. ledna 2008 na 10 680 korun.
JAKÉ POPLATKY NÁS ČEKAJÍ
Od 1. ledna 2008 budou v českém zdravotnictví zavedeny čtyři základní typy poplatků:
- 30 korun za návštěvu u lékaře
(různých odborností a také psychologa a logopeda)
- 30 korun za výdej léku na předpis
- 90 korun za návštěvu pohotovosti
- 60 korun za den pobytu v nemocnici
(a některých dalších zařízeních)
Všechny poplatky se týkají pouze těch zdravotních výkonů, léků a pobytů, které jsou částečně anebo zcela hrazeny z veřejného zdravotního pojištění. Nevztahují se tedy na nic, co si platíte beze zbytku z vlastní kapsy (například nebudete hradit poplatek za výdej léku, který si platíte plně, i když vám na něj lékař vystavil recept), nebo co za vás hradí někdo jiný, ale nikoliv zdravotní pojišťovna (například výkony provedené na dožádání soudu, státního zastupitelství, orgánů státní správy a orgánů Policie České republiky apod.).
Vzhledem k různým výjimkám a zákoutím nových změn, si prosím následující text přečtěte velice pečlivě. Kdyby vám pře-sto nebylo něco jasné, zkuste se podívat do kapitoly IV. A občan se ptá …. Pokud by vaše nejistota přetrvávala i nadále, prosím obraťte se s dotazem na ministerstvo zdravotnictví (nejlépe na mailovou adresu [email protected]).
Pro úplnost ještě shrňme, že poplatky budou platit nejen naši občané, kteří jsou účastni veřejného zdravotního pojištění (nebo jejich zákonní zástupci), ale také občané jiných členských států EU (případně států s nimiž je uzavřena dvoustranná smlouva), kteří čerpají zdravotní péči na území České republiky. K těmto osobám se musí poskytovatelé zdravotní péče chovat stejně jako k jakémukoli českému pojištěnci. Nejedná se jen o turisty, ale i o občany s bydlištěm v ČR, často děti, jejichž rodič – živitel pracuje v zahraničí.

Povinnost poskytovatelů
Lékaři, lékárníci, nemocnice a další zdravotnická zařízení mají povinnost poplatky a doplatky vybírat. Poplatky jsou přitom příjmem poskytovatelů. Při zjištění opakovaného a soustavného porušování této povinnosti je jim zdravotní pojišťovna oprávněna uložit pokutu až do výše 50 000 korun. Při ukládání pokuty se musí přihlížet k závažnosti porušení právního předpisu, míře zavinění a okolnostem, za nichž k porušení došlo. Tato sankce má za cíl zajistit, aby zdravotnická zařízení poplatky vybírala a na tuto povinnost nerezignovala.
A) POPLATEK ZA NÁVŠTĚVU U LÉKAŘE
Hned v úvodu zdůrazněme zásadu, že tento třicetikorunový poplatek je možné vybírat pouze za takovou návštěvu, při které bylo provedeno takzvané klinické vyšetření lékařem. Současně platí hned několik výjimek, kdy se poplatek nehradí, jde zejména o preventivní prohlídku, laboratorní a diagnostická vyšetření a dále pak některé zvláštní případy – na všechny tyto výjimky vás upozorníme v další části této kapitoly.
Aby nedocházelo k nejasnostem, ministerstvo poskytlo lékařům výklad, k jakým úkonům či kontaktům může v ordinaci dojít, ale není je přitom možné považovat za klinické vyšetření, a tudíž v takové situaci vybírat poplatek.
Co je klinické vyšetření? Je to vyšetření, které naplňuje obsah komplexního, cíleného, kontrolního nebo konziliárního vyšetření a je vykázáno příslušnými výkony v dané odbornosti podle takzvaného Seznamu výkonů. Lidově bychom klinické vyšetření mohli označit jako řádnou prohlídku pacienta lékařem, tedy nikoliv pouhé letmé „přejetí pohledem od stolu“.

Aa) Kdy a kde se poplatek 30 korun za návštěvu HRADÍ
Poplatek ve výši 30 korun je za podmínky provedení klinického vyšetření vybírán u:
- » praktického lékaře
- » dětského lékaře
(správně řečeno praktického lékaře pro děti a dorost)
- » ženského lékaře
(gynekologa)
- » ambulantního specialisty
(správně terminologicky se mu říká lékař poskytující specializovanou ambulantní zdravotní péči, jedná se o celé spektrum různých odborností lékařů)
- » klinického psychologa
- » klinického logopeda
- » zubaře
(pozor na odlišnou definici vyšetření – viz dále)
K tomu je třeba připojit tři důležité poznámky:
1. Poplatek 30 korun se vztahuje i na vyžádané klinické vyšetření, to znamená, že pokud půjdete například k praktickému lékaři a ten vás doporučí k ambulantnímu specialistovi, zaplatíte 30 korun jak při návštěvě u praktika, tak potom dalších 30 korun následně u specialisty. Samozřejmě jenom za předpokladu, že návštěva je provázena provedením klinického vyšetření.
2. Poplatek 30 korun se vztahuje také na ambulance nemocnic, a to v pracovních dnech od 7.00 do 17.00 hodin. Po 17. hodině už nejde o běžnou ordinační dobu, ale o pohotovost (ústavní pohotovostní službu), na kterou se vztahuje jiný poplatek, a to ve výši 90 korun (poplatek za pohotovost viz podkapitola D). Provozovatel zdravotnického zařízení se však může sám rozhodnout, že posune běžnou ordinační dobu až za 17. hodinu, a pak se za návštěvu i po této době platí pouze 30 korun. Provozovatel ale musí jasně na ambulanci označit, zda se jedná o ordinační dobu ambulance za 30 korun nebo od 17 hodin již pouze o ústavní pohotovostní službu za 90 korun (tato povinnost se vztahuje na všechna zdravotnická zařízení).
Pozor: Pokud je pacient hospitalizován (čili leží v nemocnici) hradí poplatek 60 korun za den pobytu, ale nehradí žádné jiné poplatky, tedy ani za vyšetření v ambulanci (situace, kdy si lékaři oddělení, kde pacient leží, „objednají“ vyšetření u kolegů například ve specializované ambulanci).
3. Poplatek 30 korun se také vztahuje na návštěvní službu poskytnutou praktickým lékařem a praktickým lékařem pro děti a dorost. Lékař může přijet za pacientem přímo domů, nebo ho může navštívit například v zařízení sociálních služeb.
Na jaké výkony u zubaře se poplatek 30 korun vztahuje? Poplatek 30 korun za návštěvu, při které bylo provedeno vyšetření u zubního lékaře, se platí, pokud byl současně proveden a vykázán jeden z těchto výkonů: vyšetření a ošetření registrovaného pacienta, vyžádané vyšetření odborníkem nebo specialistou, stomatologické ošetření registrovaného pacienta do 6 let nebo hendikepovaného pacienta, stomatologické ošetření registrovaného pacienta od 6 let do 15 let, komplexní vyšetření a návrh léčby onemocnění ústní dutiny, kontrolní vyšetření a léčba onemocnění ústní sliznice, kontrola léčby ortodontických anomálií s použitím fixního ortodontického aparátu, nebo jinými postupy než s použitím tohoto aparátu, cílené vyšetření.
Ab) Kdy se poplatek 30 korun za návštěvu NEHRADÍ
Poplatek 30 korun za návštěvu se v ordinacích nevybírá v těchto čtyřech situacích:
- není provedeno klinické vyšetření
- jedná se o preventivní prohlídku
- jedná se o laboratorní a diagnostické vyšetření
- jde o některé zvláštní léčebné úkony, a to buď takzvanou dispenzární péči
(u vážně nemocných dětí a těhotných žen)nebo hemodialýzu nebo dárcovství krve
Jak je z výše uvedeného výčtu patrno, jsou výjimky vázány na určité situace a nikoliv přímo jenom na určité skupiny pacientů.To například znamená, že „hemodialyzovaní“ hradí poplatky ve stejných situacích jako všichni ostatní pacienti, s výjimkou samotné hemodialýzy (viz podobné vysvětlení dále u těhotných žen a malých dětí).Tyto výjimky také není možné zaměňovat s osvobozením od všech poplatků, které se týká pouze vybraných skupin pojištěnců (viz dále v Osvobození od všech poplatků).
U jednotlivých situací, kdy se nevybírá 30-ti korunový poplatek za návštěvu, se zastavíme podrobněji:
1. Lékař, psycholog nebo logoped neprovede klinické vyšetření, ale pouze některé jiné výkony. Ono klinické vyšetření jsme si definovali výše a rozumíme jím lidově řečeno řádnou lékařskou prohlídku. Mezi výkony, na které se poplatek 30 korun nevztahuje, patří například podrobný výpis z dokumentace, nebo potvrzení žádosti o podporu při ošetřování nemocného člena rodiny, stejně jako o její ukončení. Zjednodušeně řečeno, protože za klinické vyšetření není možné považovat vypisování „papírů“, není ani možné za něco takového vybírat poplatek. To se týká i vystavení receptu na lék (anebo potravinu pro zvláštní lékařské účely), které často představuje jenom minimální kontakt lékaře s pacientem. Samozřejmě, že pokud lékař nejprve provede klinické vyšetření a pak na jeho základě vystaví recept, pacient za toto vyšetření zaplatí jedenkrát 30 korun, ale za samotné vystavení receptu pak už platit nebude (ale zaplatí následně v lékárně 30 korun za položku na receptu při výdeji léku - viz podkapitola B poplatek za výdej léku). Na tomto místě je třeba ale také uvést, že by lékař neměl předepisovat léky jen tak mezi dveřmi a recept by měl vystavit na základě řádného vyšetření, tedy provedení klinického vyšetření. Pouze pokud pacienta dobře zná a předpisuje mu jeho obvyklý lék, lze akceptovat i pouhé předepsání léku bez vyšetření. To lze však řešit například i vystavením opakovaného receptu (viz podkapitola B poplatek za výdej léku).
Poplatek se nebude hradit ani za telefonickou konzultaci ošetřujícího lékaře s pacientem, ani za rozhovor lékaře s rodinou.
2. Význam prevence je snad každému zřejmý, protože se ale podle toho často nechováme, připomeňme pro inspiraci alespoň základní časový rozvrh preventivních prohlídek (viz níže). U žádných preventivních prohlídek se poplatky nevybírají.
Do této skupiny výjimek patří i vyšetření a prohlídky prováděné v rámci „opatření proti infekčním onemocněním“, což v praxi představují zejména vybraná očkování. Na žádné očkování, hrazené částečně anebo zcela z veřejného zdravotního pojištění nebo na očkování placené státem (například v rámci očkovacího kalendáře), se poplatky nevztahují. Dalším specifickým případem je takzvaná závodní preventivní péče, v jejímž rámci jsou prováděny i periodické preventivní prohlídky, na ně se také poplatky nevztahují.
Co je preventivní prohlídka a kdy se provádí? Obsahem preventivních prohlídek je zjištění údajů nutných pro posouzení zdravotního stavu a zdravotních rizik pojištěnce, jakož i podrobné klinické vyšetření a zajištění potřebných laboratorních vyšetření. Obsah a časové rozmezí preventivních prohlídek je obsaženo ve vyhlášce ministerstva zdravotnictví č. 56/1997 Sb., ve znění pozdějších předpisů.
Prevence u dětského lékaře:
» v prvém roce života devětkrát do roka (z toho minimálně šestkrát v prvním půlroce života a z toho minimálně třikrát v prvních třech měsících života),
» v 18 měsících věku,
» ve třech letech a dále vždy jedenkrát za dva roky.
Mezi preventivní prohlídky se počítá i vyšetření kyčelních kloubů kojence.
Prevence u praktického lékaře pro dospělé:
» od 15 let vždy jedenkrát za dva roky, nejdříve však 23 měsíců po provedení poslední preventivní prohlídky.
Prevence u stomatologa:
» u dětí a dorostu ve věku do 18 let dvakrát ročně,
» u těhotných žen dvakrát v průběhu těhotenství,
» u dospělých jednou ročně.
Prevence u gynekologa:
» při ukončení povinné školní docházky a dále počínaje 15 rokem věku jedenkrát ročně.
3. Laboratorní nebo diagnostická vyšetření zahrnují celou škálu různých úkonů, na které se poplatek 30 korun nevztahuje – od obyčejného odběru krve až po rentgen nebo magnetickou rezonanci. Přitom nezáleží na tom, kde (ve kterém zdravotnickém zařízení) je dané vyšetření provedeno. Může se tedy jednat i o stejného poskytovatele, který laboratorní nebo diagnostické vyšetření žádá a současně též provádí. Opět zde přitom platí to, co uvádíme výše o vystavení receptu: pokud lékař nejprve provede klinické vyšetření a pak na jeho základě žádá provedení laboratorního nebo diagnostického vyšetření, za klinické vyšetření zaplatíte jedenkrát 30 korun, za samotné laboratorní či diagnostické vyšetření, i kdyby ho prováděl stejný lékař, který ho „žádá“, hradit poplatek nebudete.
4. Zvláštní léčebné úkony, se týkají jenom konkrétních specifických situací u některých skupin pacientů, patří mezi ně:
– dispenzární péče poskytovaná chronicky nemocným dětem nebo těhotným ženám. To, že je někdo takzvaně dispenzarizován, znamená, že je z nějakého zdravotně závažného nebo jinak specifického důvodu zvlášť sledován a evidován a dostává se mu tedy jisté mimořádné pozornosti. Děti jsou dispenzarizovány od jednoho roku věku pokud jsou chronicky nemocné a ohrožené poruchami zdravotního stavu, a to v důsledku nepříznivého rodinného nebo jiného společenského prostředí. Těhotné ženy jsou dispenzarizovány ode dne zjištění těhotenství (což prokáží průkazem pro těhotné). Dispenzarizaci blíže rozvádí vyhláška ministerstva zdravotnictví, ta také uvádí seznam nemocí dětí, u nichž se poskytuje dispenzární péče.
Osvobození se týká nejen návštěvy u praktického lékaře, u kterého je pacient registrován, ale také prohlídky provedené kvůli nemoci, pro kterou je pacient dispenzarizován, ošetřujícím lékařem – specialistou, kterému praktický lékař svěřil pacienta do péče. Osvobození se ale vždy týká jenom prohlídek provedených kvůli příčině (nemoci nebo těhotenství), pro kterou je pacient dispenzarizován. Pokud těhotná žena bude ošetřena na chirurgii se zlomenou nohou nebo navštíví zubního lékaře a nebude se jednat o preventivní prohlídku, bude poplatky v těchto případech hradit. Totéž platí při návštěvě dítěte u jiného lékaře, než je lékař, který ho dispenzarizuje, nebo z jiné příčiny, než pro kterou je dispenzarizován, tam budou jeho rodiče nebo zákonný zástupce poplatek hradit.
– hemodialýza, včetně peritoneální dialýzy (jak už jsme uvedli výše, výjimka neplacení poplatku se týká pouze samotné hemodialýzy a nikoliv hemodializovaných),
Co je hemodialýza? Hemodialýza je léčebná metoda nahrazující základní funkci ledvin, kterou je očišťování krve od zplodin látkové přeměny. Princip této metody je založen na dialýze, čili prostupu látek polopropustnou membránou z jedné tekutiny (krve) do druhé (dialyzačního roztoku) po koncentračním spádu. Je dnes základní léčebnou metodou při akutním i chronickém selhávání ledvin. Při peritoneální dialýze přechází látky z krve přes pobřišnici (=peritoneum) do tekutiny v břišní dutině (tato tekutina se pak vyměňuje přes cévku vyvedenou z břicha ven).
– vyšetření lékařem transfuzní služby při odběru krve, plazmy nebo kostní dřeně (respektive krvetvorných buněk) – opět stejný přístup jako u hemodialýzy - dárci krve si hradí všechny poplatky za stejných podmínek jako ostatní pojištěnci, pouze při úkonech spojených se samotným darováním krve jsou povinnosti hradit poplatky ušetřeni.
Ac) Zaplacení poplatku 30 korun za návštěvu u lékaře
Pacient musí zaplatit ihned nebo podle dohody se zdravotnickým zařízením (v ordinaci, oddělení, pokladně, automatu atd. – dle nastavení systému placení u konkrétního zdravotnického zařízení.

B) POPLATEK ZA VÝDEJ LÉKU
- » Až půjdete v roce 2008 do lékárny a ponesete si s sebou recepty od lékaře, na nichž budou předepsány léky, které budou plně anebo částečně hrazeny z veřejného zdravotního pojištění, zaplatíte za výdej každého takového léku 30 korun. Stejná povinnost se bude týkat i takzvaných potravin pro zvláštní lékařské účely, ale v této publikaci budeme dále hovořit jenom o lécích s tím, že pro zmíněné potraviny platí úplně stejná pravidla.
Recept, položky, balení …
Pro lepší pochopení nastavení tohoto poplatku se prosím podívejte na přiložený obrázek receptu, na kterém je označeno co je položka na receptu a co počet balení. Poplatek 30 korun se vztahuje na vydání jednoho druhu léku, což na receptu představuje jednu položku. Na jednom receptu mohou přitom být maximálně jen dvě položky (dva druhy léků). Každá položka může mít teoreticky různý počet balení. Teoreticky proto, že vyhláška omezuje počet balení na rozumný počet pro jednotlivá onemocnění, obvykle však na tři balení. Na jeden recept tak bude možné vybrat buď 30 nebo maximálně 60 korun za regulační poplatek plus částku, kterou budou představovat aktuální doplatky na léky.
Pokud nebude mít lékárník jeden ze dvou předepsaných léků a vy budete zkoušet, zda tento lék nemají v jiné lékárně, pořídí pro vás výpis z receptu. Na něm uvede všechny rozhodné údaje vztahující se k předepisovanému léčivu, včetně údaje, zda má či nemá být vybrán poplatek při realizaci tohoto výpisu v jiné lékárně.
Opakovaný recept
Lékař může pacientovi, který trpí chronickou nemocí a musí si často nechat předepisovat své obvyklé léky, vystavit takzvaný opakovaný recept. Pacient tak nemusí znovu a znovu chodit k lékaři jenom proto, aby mu recept vypsal. Ušetří hlavně čas strávený v čekárně a pak i poplatek za návštěvu lékaře, v případě, že by lékař chtěl provádět před předepsáním léků také klinické vyšetření. Pokud se má výdej léku opakovat, musí lékař na receptu uvést údaje o počtu opakovaných výdejů. Každý výdej takového léku musí být pak na receptu vyznačen razítkem lékárny. Toto opakování není možné při předepisování léků, obsahujících omamné nebo psychotropní látky, efedrin nebo pseudoefedrin v množství větším než 30 mg v jednotce lékové formy (například v jedné tabletě). Za výdej léku na opakovaný recept se platí poplatek 30 korun při každém jeho „vyzvednutí“ v lékárně.
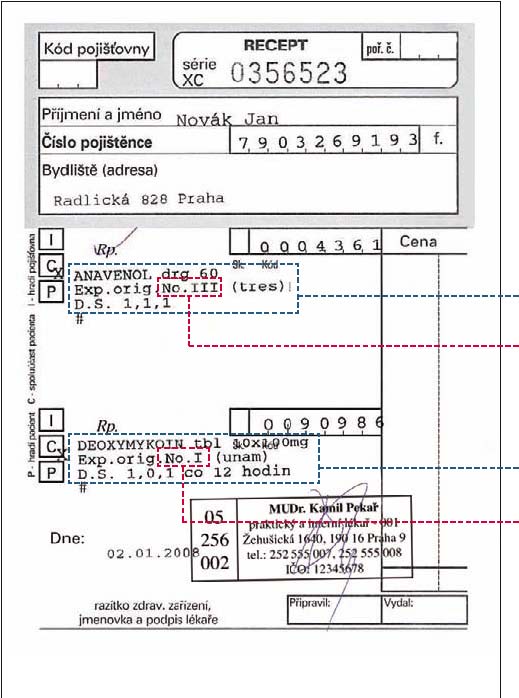
Na jednom receptu může být buď jeden lék za poplatek 30 korun nebo maximálně dva léky za poplatek 2 x 30 korun = 60 korun (plus doplatky)
Jedna položka
Počet balení (3 balení) – 30 korun
Jedna položka
Počet balení (1 balení) – 30 korun
KDY SE POPLATEK 30 KORUN ZA VÝDEJ LÉKU NEHRADÍ
Z toho, co jsme až dosud uvedli, lze snadno logicky dovodit, kdy se poplatek 30 korun za výdej léku nehradí, a to sice při:
- » vydávání léků předepsaných na recept, avšak nehrazených z veřejného zdravotního pojištění (například antikoncepce), nebo pokud lékař na receptu vyznačí „hradí pacient“
- » vydávání léků, jejichž výdej není vázán na lékařský předpis
Podobně logicky lze ale dovodit i opačnou situaci: poplatek 30 korun za výdej léku hrazeného z veřejného zdravotního pojištění se hradí i v případě, že recept byl předepsán při poskytování péče, která poplatku nepodléhá (například jestliže lékař v rámci dispenzární péče o těhotné ženy budoucí mamince předepíše železo nebo kyselinu listovou).
Na rozdíl od léků, takzvané zdravotnické prostředky (například různé pomůcky, vozíky, prostředky pro inkontinenci apod.) zákonodárci do „poplatkové“ legislativy nezahrnuli. Z toho plyne, že za vydávání zdravotnických prostředků předepsaných na poukaz ani za vystavení tohoto poukazu se nehradí žádný regulační poplatek.
Zaplacení poplatku 30 korun za výdej léku
Pacient musí zaplatit ihned, popřípadě ihned spolu se zaplacením doplatku na lék (přichází v úvahu v případě, že lék není plně, ale jenom částečně hrazen z veřejného zdravotního pojištění) a to v lékárně (nebo výdejně léků, kterou lékárna provozuje).
Jak se vyhnout poplatku u levného léku?
Pokud lék stojí například 10 korun, je škoda, aby jste platili zbytečně poplatky.
Mohou nastat dva případy:
1) Lék je pouze na lékařský předpis, pak požádejte lékaře ať na receptu vyznačí „hradí pacient“. Ušetříte 20 korun, protože nemusíte hradit poplatek za výdej léku.
2) Lék je volně prodejný, ale lékař ho může předepsat. Právě tady se plýtvalo s penězi veřejného zdravotního pojištění, protože si lidé chodili pro recept jenom proto, aby lék dostali „zadarmo“. Nyní se jim vyplatí jít rovnou do lékárny, protože ušetří 50 korun, neboť nemusí hradit ani poplatek za výdej léku ani poplatek za navštěvu u lékaře.
C) POPLATEK ZA POHOTOVOST
Za pohotovostní službu hradí pacient poplatek ve výši 90 korun, týká se to:
- » ambulantní pohotovostní služby včetně pohotovostní služby poskytované zubními lékaři anebo pohotovostní služby, která je poskytována u pacienta doma
- » ústavní pohotovostní služby (pohotovost v nemocnici) v sobotu, v neděli nebo ve svátek a v pracovních dnech v době od 17.00 do 7.00 hodin, přičemž se poplatek hradí jen v případě, že nedojde k následnému přijetí pacienta do nemocnice
Pozor: Na výdej léků při lékárenské pohotovostní službě se poplatek 90 korun nevztahuje, ale samozřejmě, že se během této pohotovosti platí 30 korun za výdej léku na předpis, pokud je hrazen z veřejného zdravotního pojištění.
Zaplacení poplatku 90 korun za pohotovost
Ihned ve zdravotnickém zařízení nebo podle dohody s tímto zařízením.
3 x


D) POPLATEK ZA POBYT V NEMOCNICI
Každý pobyt kohokoliv z nás v nemocnici je spojen nejen s čerpáním samotné zdravotní péče, ale také „spotřebováním“ určitých doprovodných nákladů. Pokud bychom byli ve stejný čas doma, spotřebovávali bychom energie, prali a uklízeli, utráceli za jídlo a přitom všem by u nás nestál nikdo, kdo by nám byl schopen kdykoliv s čímkoliv na špičkové profesionální úrovni pomoci. Jako symbol těchto nákladů byla stanovena částka pouze ve výši 60 korun za každý den strávený:
- » v nemocnici, v odborných léčebných ústavech, v léčebnách dlouhodobě nemocných (LDN) a na lůžku následné péče, nebo
- » v lázních (komplexní lázeňská péče) nebo
- » v dětských odborných léčebnách nebo v ozdravovnách
Tento poplatek se NEPLATÍ:
- » pokud je pacient „na propustce“
- » při poskytování jednodenní péče na lůžku
- » jedná-li se o pobyt pacienta ve stacionáři
Stejná pravidla platí i pro pobyt průvodce dítěte, je-li mu tento pobyt hrazen z veřejného zdravotního pojištění (čili i rodič platí za sebe 60 korun i za dítě 60 korun za den pobytu). Novorozenec je z hlediska poplatků považován za dítě, jehož rodiče mají stejnou povinnost platit jako rodiče starších dětí. Ve smyslu placení je za lůžko považován také inkubátor, jinými slovy rodiče mají povinnost za dítě v inkubátoru poplatek za den pobytu také uhradit. Stejná pravidla jako na rodiče se vztahují i na zákonného zástupce dítěte.
Den, ve kterém jsme do nemocnice přijati (nebo jiného zařízení, uvedeného výše) a den, ve kterém bylo poskytování zdravotní péče v této nemocnici ukončeno, se počítá jako jeden den.
Zaplacení poplatku 60 korun za pobyt
Pacient nebo zákonný zástupce a také jeho ubytovaný průvodce musí uhradit poplatek v celkové výši dané počtem dní strávených ve zdravotnickém zařízení, a to:
» nejdéle do 8 kalendářních dnů po propuštění z ústavní péče v případě, že hospitalizace byla kratší než 30 dní,
» vždy k poslednímu dni každého kalendářního měsíce v případě, kdy je pacient umístěn ve zdravotnickém zařízení po dobu delší než 30 dní.

OSVOBOZENÍ OD VŠECH POPLATKŮ
Lidé, kteří se ocitnou v níže uvedených životních či zdravotních situacích, jsou osvobozeni od všech poplatků, o kterých jsme až dosud hovořili, tedy od poplatků za návštěvu u lékaře, výdej léku, pohotovost a den pobytu v nemocnici. Jinými slovy tito lidé v těchto konkrétních situacích nebudou od roku 2008 hradit žádný z nově zavedených poplatků.
Jedná se o čtyři skupiny občanů:
1. Pojištěnci v hmotné nouzi. Podmínkou ale je, že se pojištěnec prokáže rozhodnutím, oznámením nebo potvrzením, že má na tuto dávku nárok.Takový doklad nesmí být starší než 30 dnů.Vydávají ho pověřené obecní úřady, respektive obecní úřady obcí s rozšířenou působností (odbory sociálních věcí), které jsou také místem, kde se o dávky hmotné nouze žádá.
Co je to hmotná nouze? Hmotná nouze je označení pro situace spojené s nedostatečným zabezpečením základní obživy, bydlení a mimořádnými událostmi a je upravena příslušným zákonem o pomociv hmotné nouzi. Při hmotné nouzi osoba nemá dostatečné příjmy a její celkové sociální a majetkové poměry neumožňují uspokojení základních životních potřeb. Současně si tyto příjmy nemůže z objektivních důvodů zvýšit. Stejný přístup má zákon i k takzvaným společně posuzovaným osobám, což jsou vesměs osoby trvale žijící spolu a společně uhrazující náklady na své potřeby – tedy rodiče a děti, manželé, jiné osoby užívající společný byt.V českém systému existují tři dávky pomoci v hmotné nouzi: 1) příspěvek na živobytí, 2) doplatek na bydlení 3) mimořádná okamžitá pomoc. Při stanovení nároku na tyto dávky se mimo jiné vychází z výše existenčního a životního minima a stanoví se individuálně pro každou osobu na základě zhodnocení její snahy, možností a potřeb. Bližší informace viz www.mpsv.cz.
2. Pojištěnci umístění v dětských domovech anebo ve školských zařízeních pro výkon ústavní výchovy nebo ochranné výchovy.
3. Občané, kterým soud nařídil ochrannou léčbu.
4. Občané, kteří se musí podřídit zvláštním opatřením z důvodu ochrany veřejného zdraví, patří sem případy:
» léčení infekčního onemocnění, kterému je pojištěnec povinen se podrobit
» nařízené izolace ve zdravotnickém zařízení nebo
» nařízených karanténních opatření k zajištění ochrany veřejného zdraví.
Při výskytu některého z infekčních nemocnění, jejichž výčet je uveden v rastru nebo při podezření na výskyt takového onemocnění jsou zdravotnická zařízení povinna nařídit izolaci vždy na infekčním oddělení (případně na oddělení tuberkulózy nebo venerologickém oddělení) nemocnice nebo léčebného ústavu.
Orgány ochrany veřejného zdraví – hygienici buď na krajské nebo celostátní úrovni - rozhodnutím stanoví rozsah protiepidemických (karanténních) opatření a mohou též svým rozhodnutím nařídit i izolaci konkrétních osob. Podrobnosti určuje zákon č. 258/2000 Sb., o ochraně veřejného zdraví.
Kdy je občan povinen se léčit a být izolován? Seznam infekčních onemocnění, při nichž se nařizuje izolace na lůžkových odděleních nemocnic nebo léčebných ústavů, a nemocí, jejichž léčení je povinné: akutní virové záněty jater, antrax, dengue, hemoragické horečky, cholera, infekce CNS mezilidsky přenosné, mor, paratyfus, syfilis v I. a II. stadiu, přenosná dětská obrna, pertuse v akutním stadiu, ricketsiózy, SARS a febrilní stavy nezjištěné etiologie s pozitivní cestovní anamnézou, spalničky, trachom, tuberkulóza, tyfus břišní, úplavice amébová, úplavice bacilární v akutním stadiu onemocnění, záškrt, další infekce podléhající hlášení Světové zdravotnické organizaci.
Každý, kdo je od poplatků osvobozen, musí tuto skutečnost doložit zdravotnickému zařízení, včetně lékárny (u poplatku za výdej léků). Povinností zdravotnického zařízení je doklad pouze zkontrolovat, nemá povinnost ho archivovat. Důvod osvobození by měl být uveden ve zdravotnické dokumentaci.

OCHRANNÝ LIMIT 5 000 KORUN
Ochranný limit ve výši 5 tisíc korun ročně je v českém zdravotnictví absolutní novinkou. Jeho hlavním úkolem je chránit zejména chronicky nemocné před nadměrnou kumulací doplatků na léky a některých nově zaváděných regulačních poplatků.
Průlom tkví v obrácení stále se horšící situace zhruba 200 tisíc vážně nemocných lidí. Až dosud jim totiž sice nenápadně, ale trvale rostly doplatky na léky a těžké to měli a mají zejména ti nemocní, u nichž se potkalo hned několik chorob najednou. Tyto pacienty nedokáže před vysokými náklady dostatečně ochránit ani dobře nastavený systém určování cen a doplatků léků, právě proto vznikla pojistka ve formě ročního limitu (další informace k lékům viz kapitola Léky, jejich ceny a doplatky).
Co se do limitu POČÍTÁ
Každý platící pojištěnec má právo na to, aby mu do limitu byly započteny
- » doplatky na léky (upřesnění viz dále)
- » poplatky ve výši 30 korun za návštěvu u lékaře
- » poplatky ve výši 30 korun za výdej léku
Co všechno se pod regulačními třicetikorunovými poplatky „za návštěvu u lékaře“ a za „výdej léku“ rozumí jsme popsali v přecházející části této kapitoly (viz Jaké poplatky nás čekají část A a B). Pokud je někdo povinen platit jeden z těchto dvou poplatků, má také právo, aby mu byl započten bez nějakých dalších podmínek do limitu, čili zde je situace relativně jednoduchá. Složitější je to ovšem u doplatků za léky a potraviny pro zvláštní lékařské účely (PPLÚ). Protože je postup u léků úplně stejný jako u PPLÚ, budeme nadále psát jenom o lécích s tím, že se všechny zásady plně vztahují i na PPLÚ.
Započtení doplatků na léky
Do limitu budou započítávány doplatky na částečně hrazené léky pouze ve výši doplatku na nejlevnější na trhu dostupný lék s obsahem stejné léčivé látky a se stejnou cestou podání. To ovšem neplatí v případě, že předepisující lékař na receptu vyznačil, že předepsaný lék nelze nahradit, pak se započítává do limitu 5 000 korun doplatek v plné výši (způsob vyznačení na receptu určí vyhláška).
Lékař by měl ovšem s tímto označením šetřit a používat jej jenom v opravdu odůvodněných případech, například u pacienta, u něhož se obává alergické reakce, nebo u pacientů, kde mohou být záměny značek léků problematické (například v psychiatrii). Jinak by měl upřednostňovat nejlevnější na trhu dostupnou variantu daného léku. Když totiž lékař zvolí dražší variantu, pacient neúčelně doplácí vyšší doplatek. Pokud by tak lékař činil neodůvodněně „jako na běžícím pásu“, mohl by se vystavit postihu ze strany zdravotních pojišťoven, s nimiž má smlouvu. Musely by totiž draze vracet peníze za léky, které mohly být na náklady veřejného zdravotního pojištění pořízeny levněji. Lékař by tak mohl od pojišťoven očekávat cílenou revizi s následným promítnutím do takzvaných regulačních mechanismů, což česky řečeno znamená, že by přišel za trest o peníze.
Pokud lékař předepíše dražší variantu léku, ale na receptu nevyznačí, že na ní trvá, může si pacient v lékárně vyžádat variantu levnější, ale pouze se stejnou léčivou látkou, stejnou cestou podání a stejnou lékovou formou.
Zkusme si možné scénáře, ke kterým může dojít, ilustrovat na fiktivním praktickém příkladu:
| Lék |
Léčivá látka |
Léková forma |
Cesta podání |
Doplatek |
| A |
xxxx |
tableta |
ústy |
100 |
| B |
xxxx |
kapsle |
ústy |
50 |
| C |
xxxx |
tableta |
ústy |
50 |
| D |
xxxx |
injekce |
do žíly |
200 |
| E |
yyyy |
tableta |
ústy |
0 |
Předpokládejme, že všechny léky v tabulce je možné vydávat na lékařský předpis. Léky A,B,C, D obsahují stejnou účinnou látku xxxx, ale rozdílnou cestu podání (lék D je injekční přípravek – jediný svého druhu na trhu). Léky B a C jsou nejlevnějšími na trhu dostupnými variantami se stejnou účinnou látkou jako obsahují léky A a D, ale ty jsou dražší. Lék E obsahuje jinou účinnou látku yyyyy, ale patří do stejné skupiny jako léky A, B, C, D, tato skupina je jednou ze 300 skupin, u nichž zákon požaduje, aby v ní byl k dispozici alespoň jeden lék zcela bez doplatku.
Jaké možnosti předepsání a hrazení nám tak vznikají:
- Lékař předepíše lék B nebo C. Pojištěnci (= pacientovi) se do limitu započítá doplatek, který skutečně zaplatí, tedy 50 korun.
- Lékař předepíše lék A. Pojištěnci se započítá do limitu doplatek pouze ve výši 50 korun, přestože reálně zaplatí doplatek 100 korun. Lék není totiž nejlevnější variantou na trhu (na tu se doplácí jenom 50 korun) a lékař nevyznačil na receptu, že na něm trvá. Pacient však může v lékárně od lékárníka dostat levnější variantu – tedy lék B, nebo C, doplatí pouze 50 korun, které se mu celé započítají do limitu.
- Lékař předepíše lék D. Pojištěnec doplatí 200 korun a tento doplatek se mu plně započítá do limitu, protože neexistuje levnější alternativa se stejnou účinnou látkou a stejnou cestou podání.
- Lékař předepíše lék E. Pojištěnec nebude doplácet nic a tedy ani nemůže dojít k žádnému započtení do limitu.
Pro pacienta je asi nejlepší, když si z toho všeho vezme ono základní pravidlo:
Vždy se zeptat lékaře (při předepisování), nebo lékárníka (při výdeji léku), zda neexistuje levnější varianta léku a tak se vyhnout situaci, kdy doplácí zbytečně, respektive, kdy se mu doplatek nezapočítá celý do limitu.
Co se do limitu NEPOČÍTÁ
Do ročního ochranného limitu se nezapočítávají
- » doplatky na některé léky (viz dále)
- » doplatky na zdravotnické prostředky vydané na poukazy
- » poplatek 90 korun za pohotovost
- » poplatek 60 korun za pobyt
Oba nově zavedené poplatky, tedy za pohotovost a za pobyt, které se nebudou započítávat do limitu, jsme v plném rozsahu definovali v předcházející části kapitoly (Jaké poplatky nás čekají část C a D). Doplatky na zdravotnické prostředky (vozíky, plenky atd.) nejsou započítávány, podobně jako nejsou tyto prostředky předmětem nové regulace v podobě poplatků. O něco složitější je to u doplatků na léky.
Mezi doplatky, které se do limitu nezapočítávají patří:
» doplatky na částečně hrazené léky, jejichž úhrada je nižší než 30 procent maximální ceny, anebo obsahující léčivé látky určené k podpůrné nebo doplňkové léčbě. V tomto případě jde o léky, které nemají zásadní léčebný význam a není tudíž vhodné jejich placením příliš zatěžovat veřejné zdravotní pojištění. Proto jim buď byla přisouzena velmi malá úhrada (oněch méně než 30 procent) anebo mají opravdu pouze podpůrný či doplňkový efekt k jiné účinnější léčbě. Seznam léčivých látek určených pouze k podpůrné nebo doplňkové léčbě stanovuje ministerstvo zdravotnictví vyhláškou.
» doplatky za částečně hrazené léky účtované jako takzvané ZULP (zvlášť účtované léčivé přípravky předepisované na žádanku) a hrazené z veřejného zdravotního pojištění při poskytování ambulantní péče.
Sledování limitu a vracení peněz
Starost o sledování a naplňování limitu v kalendářním roce, okamžiku jeho překročení i vrácení peněz zákon uložil na bedra zdravotním pojišťovnám. Pojištěnci se vůbec nemusejí obávat, že by se zrovna na jejich limit zapomnělo, nebo že by jim v zákonné lhůtě nebyly vráceny peníze. Dobře promyšlená evidence poplatků takové opomenutí prakticky vylučuje. Přesto, pokud by byl občan nedůvěřivý, má právo žádat si při placení příslušného poplatku doklad, který musí vykazovat konkrétní náležitosti (tento doklad se tedy vydává jenom na žádost pojištěnce, více viz rastr). Ten, kdo si doklady uchová, je může použít ve chvíli, kdy nabude dojmu, že je o svá práva krácen. Vývoj naplňování limitu by však občané měli sledovat kvůli sobě a svému plánování osobních a rodinných rozpočtů. Zdravotní pojišťovny jsou navíc povinny, pokud si to pojištěnec vyžádá, poskytnout mu jedenkrát ročně bezplatně výpis z jeho osobního účtu, kde budou mimo jiné uvedeny všechny zaplacené poplatky a doplatky na léky, které se započítávají do limitu. Řada zdravotních pojišťoven chystá také přístup k tomuto osobnímu účtu přes internet.
Pokud pojištěnec změní zdravotní pojišťovnu, je jeho původní pojišťovna povinna té nové sdělit všechny potřebné informace. Částky, které vznikly překročením limitu, hradí pojištěnci nebo jeho zákonnému zástupci ta pojišťovna, u které byl pojištěn k poslednímu dni kalendářního roku, ve kterém byl limit překročen. Peníze si pak pojišťovny přeúčtují mezi sebou.
Jak dojdeme k limitu? Postupně. Tak, jak budeme navštěvovat lékaře, platit doplatky na léky a poplatky za výdej léku, se nám automaticky za pomoci počítačů v naši zdravotní pojišťovně budou tyto platby sčítat až jednoho dne narazí na hranici 5 tisíc korun. To bude pro pojišťovnu znamení, že všechny peníze za započitatelné poplatky a doplatky, které zaplatíme nad tuto částku, nám bude muset vrátit. Pozor ale: platit budeme dál a pojišťovna nám bude po kvartálech posílat peníze zpátky.
Vyhodnocování, zda byl limit překročen, se totiž bude provádět po jednotlivých kalendářních čtvrtletích. Postup bude takový, že pokud v jednom čtvrtletí překročíte limit 5 000 korun, ve čtvrtletí následujícím vám (nebo vašemu zákonnému zástupci) musí pojišťovna uhradit do 60 dnů částku ve výši součtu poplatků ve výši 30 korun a doplatků na léky, o kterou jste limit překročil(a). Pochopitelně jde o vrácení peněz pouze za poplatky a doplatky, které se do limitu započítávají (viz výše).
Částku, která bude tak malá, že v kalendářním čtvrtletí nepřesáhne 50 korun, uhradí zdravotní pojišťovna do 60 kalendářních dnů po uplynutí posledního kalendářního čtvrtletí v kalendářním roce.
Jak má vypadat doklad o zaplacení poplatku? Doklad o zaplacení poplatku musí obsahovat:
1. číslo pojištěnce,
2. výši poplatku,
3. datum jeho zaplacení,
4. otisk razítka zdravotnického zařízení,
5. podpis osoby, která poplatek přijala,
6. pouze v případě, že se jedná o zařízení lékárenské péče, též název léčivého přípravku nebo potraviny pro zvláštní lékařské účely a výši doplatku, který se započítává do limitu 5 000,- Kč.
Je-li poplatek uhrazen jiný den, než ke kterému se vztahuje, je nutné na dokladu uvést datum vystavení dokladu i datum, ke kterému se poplatek váže.
V lékárně je nyní (až do 31. 12. 2007) uveden na dokladu pouze zaplacený doplatek na lék, od 1. ledna 2008 musí lékárna zvlášť ještě na dokladu také uvést nově zavedený uhrazený regulační poplatek a jeho výši a dále výši doplatku, který se započítává do limitu 5 000,- Kč.

LÉKY, JEJICH CENY A DOPLATKY
Vládní batoh stabilizačních opatření přinesl také některé další novinky v oblasti léků, než o jakých jsme psali výše. Bylo je nutné zavést nejen s ohledem na zavedení poplatku za položku na receptu, ale i kvůli zvýšení daně z přidané hodnoty (DPH) u léků. Nové změny umožňují, aby tyto zvýšené náklady byly občanům kompenzovány nižší obchodní přirážkou zejména u drahých léků. Před čtením dalšího textu se prosím také podívejte na doplňující informaci Co je lék a co účinná látka?
Cena, úhrada, doplatek
Od 1. ledna 2008 se mění způsob, jakým jsou stanovovány ceny a úhrady léků. Bude plně vyhovovat požadavkům Evropské komise, která v minulosti kritizovala Českou republiku za netransparentní postup v této oblasti.Vznikne nový systém, který bude daleko pružnější než dnes a povede k tlaku na snižování cen léků a tím pádem i doplatků. Z toho budou mít přímý užitek zejména ti lidé, kteří užívají drahé a nejdražší léky. Jak se toho dosáhne? Ještě než odpovíme, připomeňme si význam základních pojmů:
a) Nejvyšší možná konečná cena léku v lékárně vzniká tak, že se k takzvané maximální ceně, za kterou smí nabízet svůj přípravek výrobce, připočte obchodní přirážka distributorů a lékáren. Tato přirážka je odstupňovaná do několika pásem a je tím menší, čím je lék dražší (v odborném slangu se jí říká diferencovaná marže). Maximální cenu výrobce a výši obchodní přirážky až dosud regulovalo ministerstvo financí. Tato regulace byla předmětem velké kritiky, pro svoji neúčinnost. Nový systém tuto kompetenci přenesl na Státní ústav pro kontrolu léčiv (SÚKL) spolu s kompetencí rozhodovat o úhradách léků. Skutečná konečná cena léku v lékárně může být v různých lékárnách různá, někdy dokonce může být u stejného léku různá i v jedné lékárně (nikdy ale nesmí překročit nejvyšší možnou cenu léku). Záleží totiž na tom, za jakou cenu jej prodává výrobce, od kterého distributora, v jakém čase a za jakých podmínek (například množstevní slevy) lékárna lék nakoupila a zda si uplatňuje obchodní přirážku v plné výši nebo vydává pacientům lék za nižší doplatek, než nejvyšší možný.
b) Úhrada léku vyjadřuje kolik peněz je na lék vynaloženo z balíku, na který se všichni občané skládají, tedy z veřejného zdravotního pojištění. Léky mohou být buď zcela bez úhrady, nebo jsou hrazeny částečně a některé mají plnou úhradu z veřejného zdravotního pojištění. Výše úhrady by měla vyjadřovat důležitost léku pro navrácení či udržení zdraví i spolehlivost jeho účinnosti a bezpečnosti. Zákon (o veřejném zdravotním pojištění) přitom vyjmenovává 300 nejdůležitějších lékových skupin, v nichž v každé musí být za všech okolností alespoň jeden lék hrazen plně (čili musí být bez doplatku). O tom, které účinné látky (obsažené v lécích) jsou částečně anebo plně hrazeny a za jakých podmínek (například lékař jaké odbornosti je smí předepisovat) do nynějška rozhodoval ministr zdravotnictví a to na návrh takzvané kategorizační komise, sestavené ze zástupců různých lékařských odborností, zdravotních pojišťoven, ministerstva apod. Nyní se tento systém mění. O úhradách léků bude rozhodovat SÚKL ve správním řízení, což jinými slovy znamená, že každý argument pro lepší nebo horší hrazení konkrétního léku musí být řádně písemně doložen. Rozhodovat se bude suše úředně a nikoliv v komisi, kde nebylo úplně zřejmé „kdo za koho kope“. Pokud nebude účastník řízení – výrobce, ale také zdravotní pojišťovna, spokojen s výsledkem, může se odvolat k ministerstvu zdravotnictví a nakonec má možnost nechat celé rozhodnutí přezkoumat soudem.
c) Doplatek pacienta je dán rozdílem mezi konečnou cenou léku v lékárně (a) a výší jeho úhrady z veřejného zdravotního pojištění (b). Přestože úhrady jsou po určité období stálé, konečná cena v lékárně může být různá (jak jsme vysvětlili výše), proto i doplatek může být v různých lékárnách různý.
Co je lék a co je účinná látka?
V našem textu používáme pro zjednodušení výraz „lék“, ale správně bychom měli používat výraz léčivý přípravek. Ten se skládá z:
» léčivé látky (někdy také označované jako účinná látka), což je zpravidla konkrétní chemická látka, která je odpovědná za samotný účinek léku v organismu. Účinná látka je v léku ve velmi malém množství, doslova v mili a mikrogramech, kdybychom ji konzumovali ve velkém, působila by jako jed a mohla by nás i zabít.V léku bývá obvykle jenom jedna, zcela výjimečně i více účinných látek.
» pomocných látek, což jsou různé neškodné „přísady“ – škroby, plniva a pojiva, odpovědné za to, že lék drží pohromadě a že se účinná látka dostane na správné místo určení. Kdybychom požili větší množství těchto pomocných látek („ujedli“ například ve farmaceutické továrně), pravděpodobně by se nám nic nestalo.
Léková forma je výsledný systém „soužití“ účinné látky s pomocnými látkami – nejčastěji se setkáme s tabletami (kde je účinná látka slisována s pomocnými látkami do pevného tvaru), kapslemi, injekcemi, mastmi, náplastmi na kůži, čípky, sirupy apod.
Cesta podání nám říká kudy se lék dostane do organismu – například ústy (tablety a kapsle), přímo do krevního oběhu (injekce), či do recta (čípky).
Kompenzace nákladů změnou marží
Jak vyplývá z předcházejícího textu, regulace cen i regulace úhrad léků budou nově „pod jednou střechou“ Státního ústavu pro kontrolu léčiv (SÚKL). Nově ale také zákon vložil do kompetence ministerstva zdravotnictví vydat cenové rozhodnutí. Ministerstvo v něm upraví dosavadní obchodní přirážku lékáren tak, aby kompenzovalo přímé výdaje občanů i výdaje z veřejného zdravotního pojištění, které jim vznikly zejména díky vyšší dani z přidané hodnoty (DPH - u léků se mění z 5 procent na 9 procent). Úprava obchodní přirážky je navržena tak, aby všechny léky byly od nového roku stejně drahé nebo dokonce levnější než před zvýšením DPH.
Kompenzace se projeví zejména u drahých a nejdražších léčiv, což je plně v souladu se záměrem ulevit nemocným lidem tam, kde jsou v současnosti zatěžováni příliš vysokými náklady, například doplatky na léky v řádu tisíců korun a naopak přenést větší díl financování levných léků, v řádů korun a desetikorun na přímé platby pacientů. Mechanismus kompenzace spočívá v přísnějším prohloubení odstupňování obchodní přirážky na léky (v prohloubení progresivity diferencované marže). To znamená, že bude přirážka ještě nižší čím bude lék dražší než tomu bylo dosud.
Uvedeme příklad. Pokud pacient ke své léčbě potřebuje lék, který dnes stojí více než 6 tisíc korun (a takových léků kupodivu není málo) při výdeji dvou balení sice zaplatí třicetikorunový regulační poplatek za položku na receptu, ale ten se mu vrátí ve snížených doplatcích (samozřejmě pokud nejde o lék bez doplatku). Tohoto efektu bude dosaženo i přesto, že cena každého balení tohoto léku se vlivem vyšší DPH zvýšila o více než 220 korun. Pacient v popsaném případě nezaplatí ani o korunu víc než dnes, kdy se poplatky neplatí a sazba DPH je nižší. Pokud ke své léčbě bude potřebovat taková balení tři, dokonce ještě ušetří proti dnešku 15 korun! Nové zákonné změny také povedou k dalším postupům, které budou tlačit na snižování cen léků – například zavádí cenové soutěže nebo porovnávání nejnižších cen ve vybraných zemích EU atd. Podrobnější vysvětlení jde nad rámec této publikace, doporučujeme se proto podívat na www.mzcr.cz nebo www.sukl.cz.
Náhrada léku za levnější variantu
Další významnou změnou od 1. ledna 2008 je možnost lékárníka zaměnit pacientovi předepsaný lék za levnější variantu. Je ale striktně omezen tím, že náhradní lék musí obsahovat stejnou účinnou látku, se stejnou cestu podání (například ústy) a stejnou lékovou formu (například tablety). Pokud lékař trvá na předepsání konkrétního, i když dražšího léku, musí tuto skutečnost vyznačit na receptu. Obojí má své dopady na započítání doplatku na lék do ročního limitu, o kterém informujeme v předcházející podkapitole.
O doplatcích budeme mít přehled
Možná tomu nebudete věřit, ale až dosud zdravotní pojišťovny ani ministerstvo zdravotnictví neměly přehled o tom jaké částky doplácejí pacienti na léky. Nikdo se nezjímal o to kolik doplácí nejen konkrétní pacient, ale také různé skupiny pacientů ať už je definujeme podle zdravotního stavu, například diabetici, pacienti na dialýze, onkologicky nemocní nebo jako vybrané skupiny obyvatel například důchodci.
Díky zavedení a sledování ochranného ročního limitu budou tyto informace k dispozici a bude je možné použít k optimálnímu nastavení výše doplatků tak, aby jejich kumulace nepředstavovala pro konkrétní skupinu pacientů nadměrnou finanční zátěž.
Co je to SÚKL? SÚKL je zkratka označující Státní ústav pro kontrolu léčiv, což je jeden z nejdůležitějších úřadů v českém zdravotnictví. SÚKL dohlíží nad bezpečností léků, schvaluje, které léky smí být na trhu a které ne, je oprávněn nařídit okamžité stažení léku z trhu v případě, že zjistí jakýkoliv problém s jeho bezpečností. SÚKL je navázán na celoevropskou a celosvětovou síť informací o bezpečnosti léků, je schopen na nšem trhu okamžitě zareagovat, kdyby se kdekoliv na světě zjistily například nové nežádoucí účinky nějakého léku. SÚKL dohlíží nad řádným prováděním takzvaného klinického hodnocení léků, což je proces ověřování účinnosti a bezpečnosti zejména nových léků v klinické praxi (včetně prvního podání nového léku člověku). SÚKL také dohlíží nad reklamou na léky nebo nad kvalitou práce lékáren a distributorů léků.
Nyní mu přibyla nová odpovědnost – a to stanovování cen a úhrad léků. SÚKL tak bude činit čistě úřední cestou v takzvaném správním řízení.Všechna jeho rozhodnutí provedená v rámci správního řízení budou přezkoumatelná soudem.
POZOR: Na webových stránkách ministerstva zdravotnictví na www.mzcr.cz naleznete v rubrice LÉKY databázi léků, které jsou k dispozici v České republice a to včetně informací o jejich cenách a úhradách z veřejného zdravotního pojištění, nově také výši průměrného doplatku a do budoucna i doplatku započitatelného do limitu. Také tam můžete zjistit, které léky mají stejnou léčivou látku, čili jsou tam informace o možnosti případné záměny drahého léku za levnější, případně plně hrazenou variantu léku. V databázi najdete i takzvané příbalové informace, neboli „návody k použití“ léků.


















Přidat nový komentář